Tiefe Hirnstimulation (THS)
Die Tiefe Hirnstimulation (THS) ist ein Verfahren, das bei ausgewählten Patienten mit Parkinson, essentiellem Tremor, Dystonie und anderen neurologischen Störungen eingesetzt werden kann. Diese innovative Behandlungsmethode zielt darauf ab, die Symptome der Erkrankung zu lindern und die Lebensqualität der Betroffenen zu verbessern.
Das Verfahren umfasst die Platzierung von winzigen Elektroden in bestimmten Bereichen des Gehirns, die für die Symptome der Erkrankung verantwortlich sind. Diese Elektroden werden über dünne Kabel mit einem Impulsgenerator, ähnlich wie einem Schrittmacher, verbunden. Dieser wird unter der Haut eingesetzt, meist unterhalb des Schlüsselbeins. Durch gezielte elektrische Stimulation der für Ihre Symptome verantwortlichen Gehirnregionen können unkontrollierte Bewegungen, Zittern und andere motorische Symptome deutlich reduziert werden. Die Stimulation kann den jeweiligen Erfordernissen im Krankheitsverlauf angepasst werden. Die Tiefe Hirnstimulation (THS) wird schon seit rund 30 Jahren erfolgreich eingesetzt und gilt als sicheres und äußerst wirksames Verfahren.
Wer ist für die THS geeignet?
Die genaue Eignung für die Tiefe Hirnstimulation wird von einem erfahrenen interdisziplinären Team aus Neurologen, Neurochirurgen und anderen Spezialisten bewertet. Es sind verschiedene Faktoren zu berücksichtigen, darunter die Art und Schwere der Symptome, das Ansprechen auf Medikamente, der allgemeine Gesundheitszustand und der Wunsch des/der Betroffenen nach einer Verbesserung der Lebensqualität. Eine feste Altersgrenze für die Tiefe Hirnstimulation gibt es nicht. In den meisten Studien wurden allerdings nur Patientinnen und Patienten unter 70 Jahre eingeschlossen.
Wenn Sie an einer Parkinson-Erkrankung leiden, kann eine Tiefe Hirnstimulation möglicherweise in folgenden Situationen für Sie in Frage kommen:
- Ihre Erkrankung geht mit einem Zittern einher, das nicht gut auf Medikamente anspricht. Dann kann die Tiefe Hirnstimulation bereits früh im Krankheitsverlauf eine gute Option darstellen.
- Sie sprechen prinzipiell noch gut auf Parkinsonmedikamente an, leiden aber unter Wirkungsfluktuationen. Diese äußern sich durch Phasen der Unterbeweglichkeit, die sich mit störenden Überbewegungen abwechseln.
Für den essentiellen Tremor stehen mehrere medikamentöse Therapieoptionen zur Verfügung. Wenn diese bei Ihnen keine ausreichende Wirksamkeit zeigen oder Sie die Medikamente nicht vertragen und Sie durch das Zittern in Ihrer Alltagsfunktion und Lebensqualität eingeschränkt sind, könnte die Tiefe Hirnstimulation für Sie eine gute Alternative darstellen.
Dystonie: Generalisierte Dystonien lassen sich oft nur unzureichend mit Medikamenten oder Boutlinumtoxin-Injektionen behandeln; die Wirksamkeit der Tiefen Hirnstimulation ist dagegen gut belegt und sollte eher früh im Erkrankungsverlauf durchgeführt werden. Auch Patienten mit fokalen Dystonien, z.B. einem dystonen Schiefhals (zervikale Dystonie / Torticollis) können von einer Tiefen Hirnstimulation profitieren.
Wie läuft die Auswahl geeigneter Patientinnen und Patienten für die Tiefe Hirnstimulation am Universitätsklinikum Heidelberg ab?
Wenn Sie informieren möchten, ob eine Tiefe Hirnstimulation für Sie in Frage kommt, stellen Sie sich bitte zunächst in der Ambulanz der Sektion Neurodegeneration vor. Im Rahmen dieses Termins erhalten Sie weitere Informationen und wir planen mit Ihnen gemeinsam den weiteren Ablauf.
Stimulatorscreening
Wir möchten sicherstellen, dass die Tiefe Hirnstimulation wirklich die richtige Behandlungsoption für Sie ist. Daher prüfen wir vorab im Rahmen eines Stimulator-Screenings, ob Sie für diese Behandlung geeignet sind und ob besondere Risiken bestehen, die wir bei der Planung der Operation berücksichtigen müssen oder die eine Operation sogar unmöglich machen. Das Stimulator-Screening wird in der Regel im Rahmen eines kurzen stationären Aufenthaltes (ca. 4-6 Tage) auf unserer Station Neuro 6 durchgeführt. In dieser Zeit haben Sie auch Gelegenheit, mit dem behandelnden Neurochirurgen PD Dr. Martin Jakobs sowie den behandelnden Ärzten der Sektion Neurodegeneration zu sprechen und in Ruhe alle Fragen zu stellen, die Sie ggf. noch zu dieser Behandlungsmethode haben. Im Rahmen der vorbereitenden Gespräche werden wir auch mit Ihnen besprechen, welche Stimulatormodelle (z.B. wiederaufladbar) für Sie in Frage kommen und ob Sie diesbezüglich Präferenzen haben. Ohne vorausgehende Beurteilung durch unsere Spezialisten kann eine Tiefe Hirnstimulation nicht durchgeführt werden.
Folgende Untersuchungen werden in der Regel im Rahmen des Stimulator-Screenings durchgeführt; im Einzelfall können die Untersuchungen natürlich von diesem Standard abweichen:
- Vor Beginn des Stimulator-Screenings erhalten Sie von uns Anweisungen zu Ihrer Medikation. Es könnte sein, dass wir Sie bitten, bestimmte Medikamente bereits einige Tage oder am Vorabend vor Ihrem Aufnahmetermin abzusetzen.
- Neurologische Untersuchung durch einen auf Bewegungsstörungen spezialisierten Neurologen
- Neurochirurgische Untersuchung durch PD Dr. Martin Jakobs und Informationsgespräch über den Ablauf der Operation und geeignete Stimulatormodelle
- Wenn Sie an einer Parkinson-Erkrankung leiden, werden wir eine sogenannte „L-Dopa Challenge“ durchführen. Hierbei werden Ihre Parkinsonmedikamente pausiert und Sie werden nach einem standardisierten Verfahren untersucht (OFF). Anschließend erhalten Sie etwas schnell-lösliches L-Dopa (z.B. Madopar LT®) und wir wiederholen die Untersuchung (ON). Die Untersuchung wird videodokumentiert. In der Regel ist ein gutes Ansprechen auf die L-Dopa Challenge Voraussetzung für die Durchführung einer Tiefen Hirnstimulation.
- Neuropsychologische Testung
- Psychiatrisches Konsil
- Mitbeurteilung durch unsere Phystiotherapeut:innen und Logopäd:innen.
- Kernspintomographie des Kopfes. Wenn Sie aufgrund Ihrer Erkrankung Schwierigkeiten haben, für die Dauer der Unersuchung still zu liegen, wird diese ggf. in Narkose durchgeführt.
Wir besprechen die Ergebnisse des Stimulator-Screenings im Nachgang Ihres stationären Aufenthaltes in unserer interdisziplinären Stimulatorkonferenz. Anschließend erhalten Sie Bescheid, ob wir Ihnen eine Operation anbieten können. Sie können nach ausreichend Bedenkzeit frei entscheiden, ob Sie dieses Angebot annehmen möchten.
Ablauf der Operation
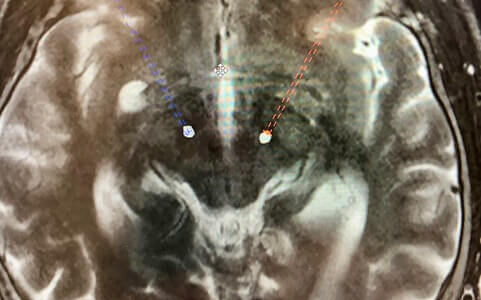
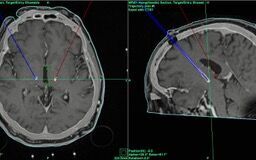
Die Elektroden für die Tiefe Hirnstimulation werden in einem sog. stereotaktischen Eingriff eingesetzt. Hierbei handelt es sich um ein minimalinvasives Operationsverfahren, bei dem ihr Kopf in einem Stereotaxierahmen, eine Art Ring um den Kopf, fixiert wird. So wird ein Verwackeln verhindert und die Elektroden können computergestützt wie in der vorangegangenen MR-Planungsbildgebung geplant millimetergenau platziert werden. Noch im Operationssaal wird computertomographisch anschließend die korrekte Lage der Elektroden überprüft.
Die Operations kann am Universitätsklinikum Heidelberg als Wach-OP oder alternativ in Vollnarkose durchgeführt werden. Welche Narkoseform Sie bevorzugen, werden wir im Rahmen des Stimulator-Screenings ausführlich mit Ihnen besprechen.
Programmierung und Nachsorge
Wenn Sie die Operation gut überstanden haben, können Sie die Klinik in der Regel 2-3 Tage nach Operation wieder verlassen. Der Stimulator wird meist noch nicht eingeschaltet, um dem Gehirngewebe ausreichend Zeit zum Abheilen zu geben. Sie erhalten von uns genaue Anweisungen, welche Medikamente Sie in der nächsten Zeit einnehmen sollten.
Nach der Operation haben Sie möglicherweise einen „Setzeffekt“: sie spüren schon eine positive Wirkung durch die Elektroden-Implantation, obwohl der Impulsgeber noch nicht eingeschaltet wurde. Es ist ganz normal, dass der Setzeffekt sich nach einigen Tagen wieder abschwächt und die Symptome Ihrer Erkrankung – ähnlich wie vor der Operation – wieder zurückkehren.
Ca. 2–4 Wochen nach der Operation werden wir Sie auf unserer Station Neuro 6 wieder aufnehmen. Nun wird ihr Stimulator aktiviert und die Stimulation individuell programmiert, so dass Ihre Symptome bestmöglich kontrolliert sind. Auch Ihre Medikamente werden wir zu diesem Zeitpunkt nochmals anpassen.
Die weitere Nachsorge findet über unsere Ambulanz statt. Übliche Kontrollintervalle sind 3–12 Monate.
Prof. Dr. med. Rebecca Schüle
Schwerpunkt
Leiterin der Sektion Neurodegeneration und Bewegungsstörungen, Parkinson, Seltene Neurogenetische Erkrankungen, Hereditäre Spastische Spinalparalysen (HSP)
Sektionssekretariat (ndeg)
Studienkoordination
-

Dr. Sabrina Stängle
Koordinatorin
Schwerpunkt
Wissenschaftliche Projektkoordinatorin Sektion Neurodegenerative Erkrankungen und Bewegungsstörungen
-

Perdita Beck
Study Nurse/Assistentin
Schwerpunkt
Studienkoordination und Projektmanagement Sektion Neurodegenerative Erkrankungen und Bewegungsstörungen